Behandling af kløe
Artikel fra Rationel Farmakoterapi 5, 2022
Månedsbladet opdateres ikke efter udgivelsen. Indholdet afspejler den aktuelle evidens på udgivelsestidspunktet.
Sidsel Arnspang Pedersen, MD, PhD1, 2, Sigrun Alba Johannesdottir Schmidt, MD. PhD3, Lars Jørgen Hansen, MD, PhD4, Jens-Ulrik Rosholm, MD, PhD2, 5
1) Lægemiddelteamet, Praksis, Region Syddanmark
2) Klinisk Institut, SDU, Odense
3) Hud- og Kønssygdomme, Aarhus Universitetshospital, AUH
4) Gilleleje Lægecenter, Gilleleje
5) Geriatrisk afdeling, Odense Universitetshospital, OUH
Introduktion og forekomst
Kløe er en ubehagelig følelse i huden associeret med et ønske om at kradse. Det er beskrevet at være et symptom, som medfører hyppig kontakt til sundhedsvæsenet i den vestlige verden, samt at have en livstidsprævalens på 22-25,5% blandt borgere i Skandinavien [1-3]. Det kan skyldes primære sygdomme i huden, men kan også være et symptom på andre sygdomme, såsom intern medicinske sygdomme, neurologiske sygdomme og psykiatriske sygdomme. Det kan også ses som en bivirkning til diverse lægemidler [4]. Blandt ældre er den hyppigste årsag til generaliseret kløe tør hud, ca. 60% af ældre over 65 år lider af kronisk kløe med tør hud [5, 6].
Det er ofte en udfordrende problemstilling at vurdere en patient med kløe. Udfordringen ligger særligt i den kliniske vurdering, udredning og endelig behandling og er endnu større hos ældre patienter, der ofte er multisyge og indtager flere lægemidler [7].
Således er kløe hyppigt forekommende og kan have udtalte psykosociale følger for patienterne, inklusive stigmatisering, påvirket dagligt velvære og søvnproblemer. Fokus for denne artikel er kløe i sig selv med de hyppigste årsager og basal behandling.
Klassifikation
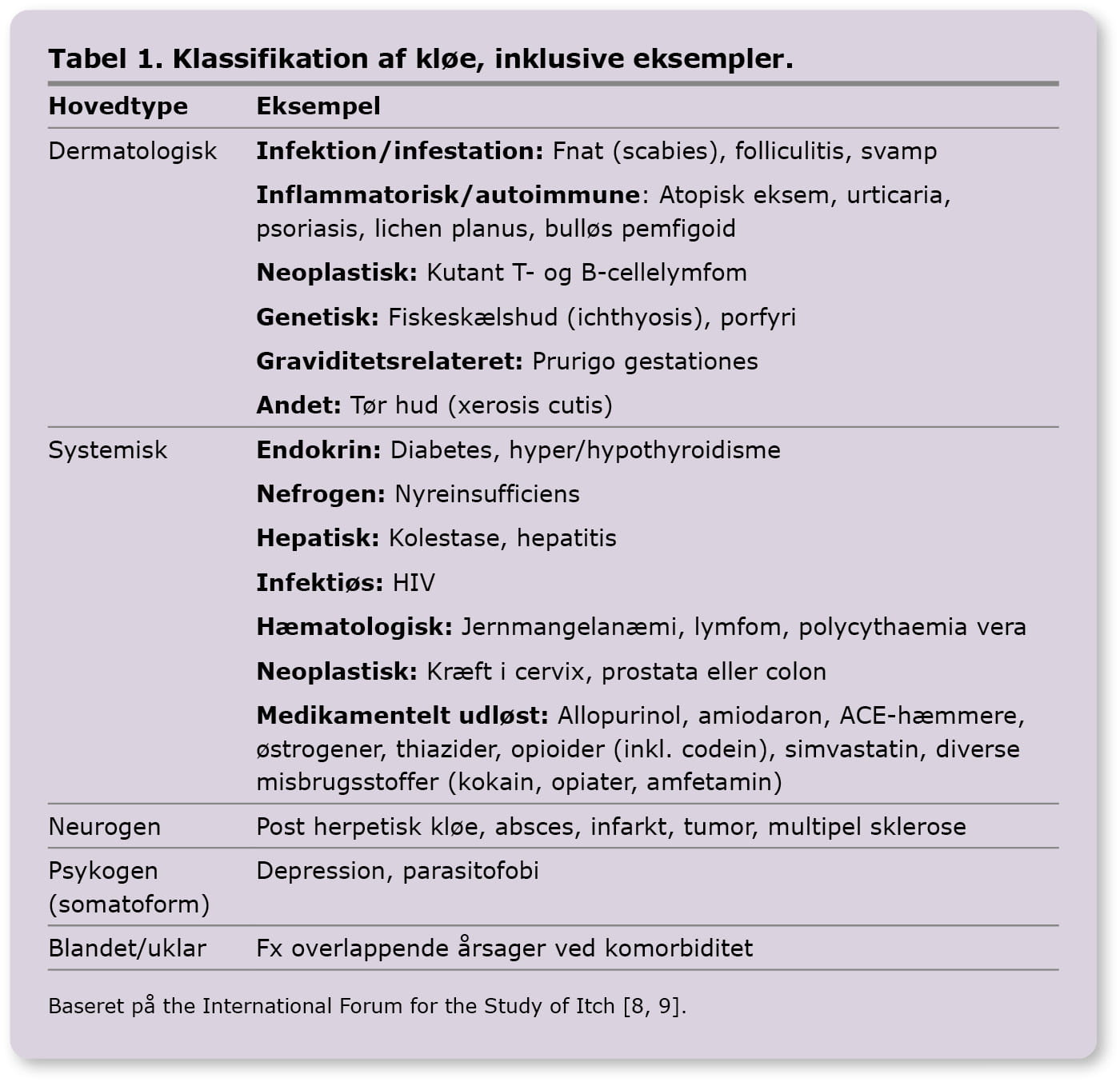
Der er forskellige årsager til kløe, hvor man overordnet skelner mellem 5 hovedtyper:
a) dermatologiske lidelser,
b) systemiske årsager,
c) neurogene lidelser,
d) psykogene årsager
e) blandet/uklar årsag [8].
Data, der beskriver prævalens af hyppigste årsager til kløe, er meget begrænsede og derfor svære at afrapportere [6]. Se Tabel 1 for klassifikation og eksempler på årsager [8, 9].
Patofysiologi
Kløe igangsættes ved stimulering af C-fibres frie nerveender i hudens epidermis og kan udløses af forskellige mediatorer fx histamin, serotonin og interleukin (IL)-31. Herefter transmitteres signalet til centralnervesystemet, hvor man helt overordnet kan skelne mellem histaminudløste og non-histaminudløste signaleringsveje. Histamin frigøres fra mastceller og er ansvarlig for den kløe, der optræder ved urticaria og mastocytose (sjælden sygdom med neoplastisk proliferation af mastceller, der frigiver histamin). Langt de fleste kløetilstande, inklusive andre hudsygdomme og systemiske tilstande, synes dog at være drevet via non-histaminerge signaleringsveje [10].
Elementerne i et udslæt kaldes efflorescenser (lat. opblomstringer). Disse er vigtige at kende af hensyn til diagnostikken. Der findes primære og sekundære efflorescenser. Primære efflorescenser er patologiske forandringer i huden, som ses ved de egentlige hudlidelser. De kan afhængigt af sygdommen omfatte elementer, der er flade (macula, patch), palpable (papel, plak, nodulus, kvadel), væskefyldte (vesikel, bulla) eller pusfyldte (pustel, absces). Der kan også være tørhed (xerosis). Populært sagt kommer udslættet før kløen, hvis der er tale om en egentlig hudlidelse. Sekundære efflorescenser omfatter ekskoriationer (kradsemærker), erosioner, skorpedannelse og i de mere kroniske stadier tillige lichenisering, ar, atrofi og pigmentændringer. Sekundære efflorescenser skyldes således den adfærd, altså at der kløes og kradses, der er fremkaldt af kløe og kan derfor optræde ved alle former for kløe, også de non-dermatologiske årsager [11]. Denne hjemmeside har fotografier af de forskellige efflorescenser samt hudsygdomme.
Diagnostisk tankegang
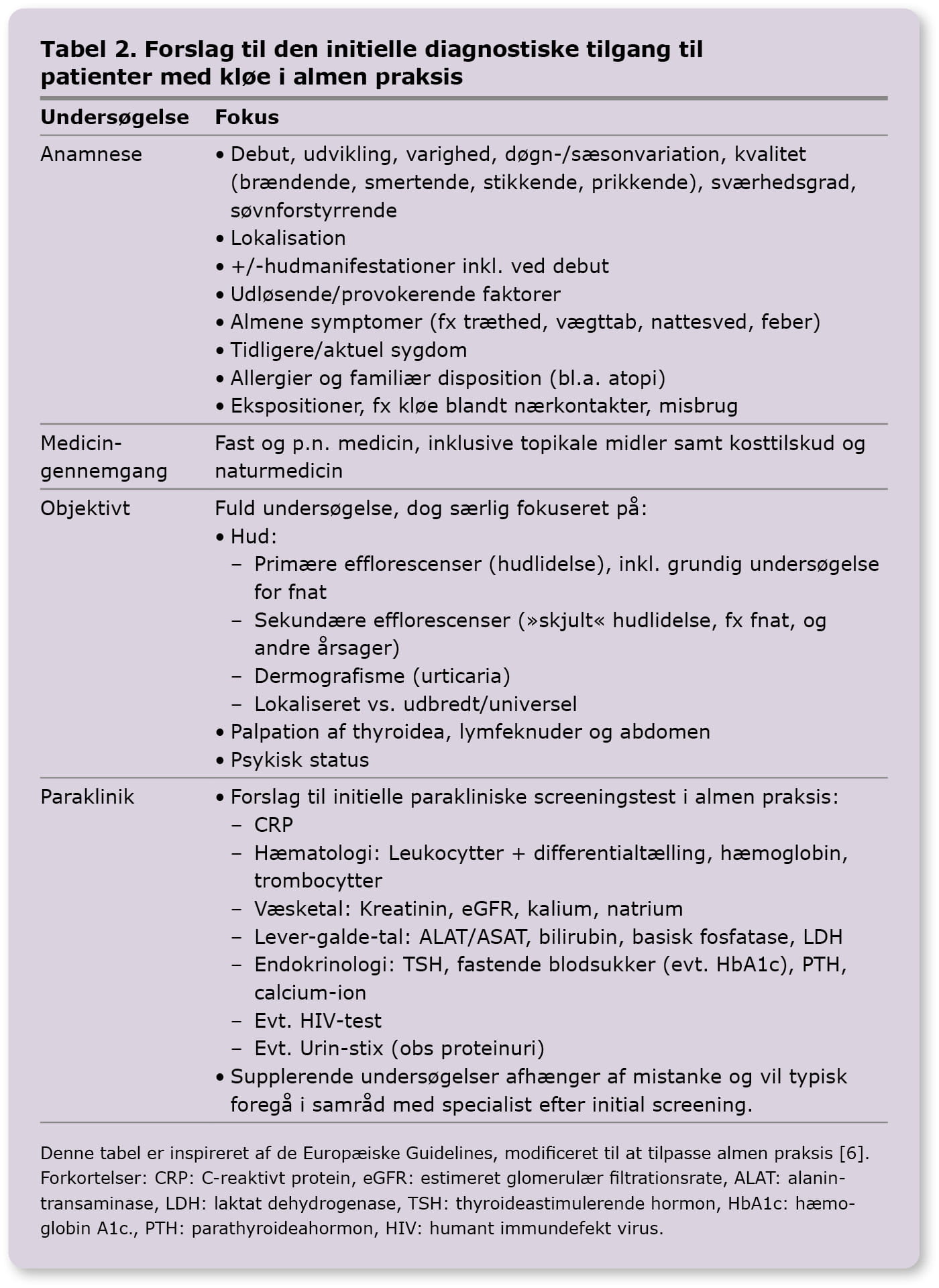
Den diagnostiske proces er essentiel, idet rationel behandling af kløe bør målrettes den udløsende årsag. En grundig anamnese, herunder karakteristik af kløen, er derfor afgørende.
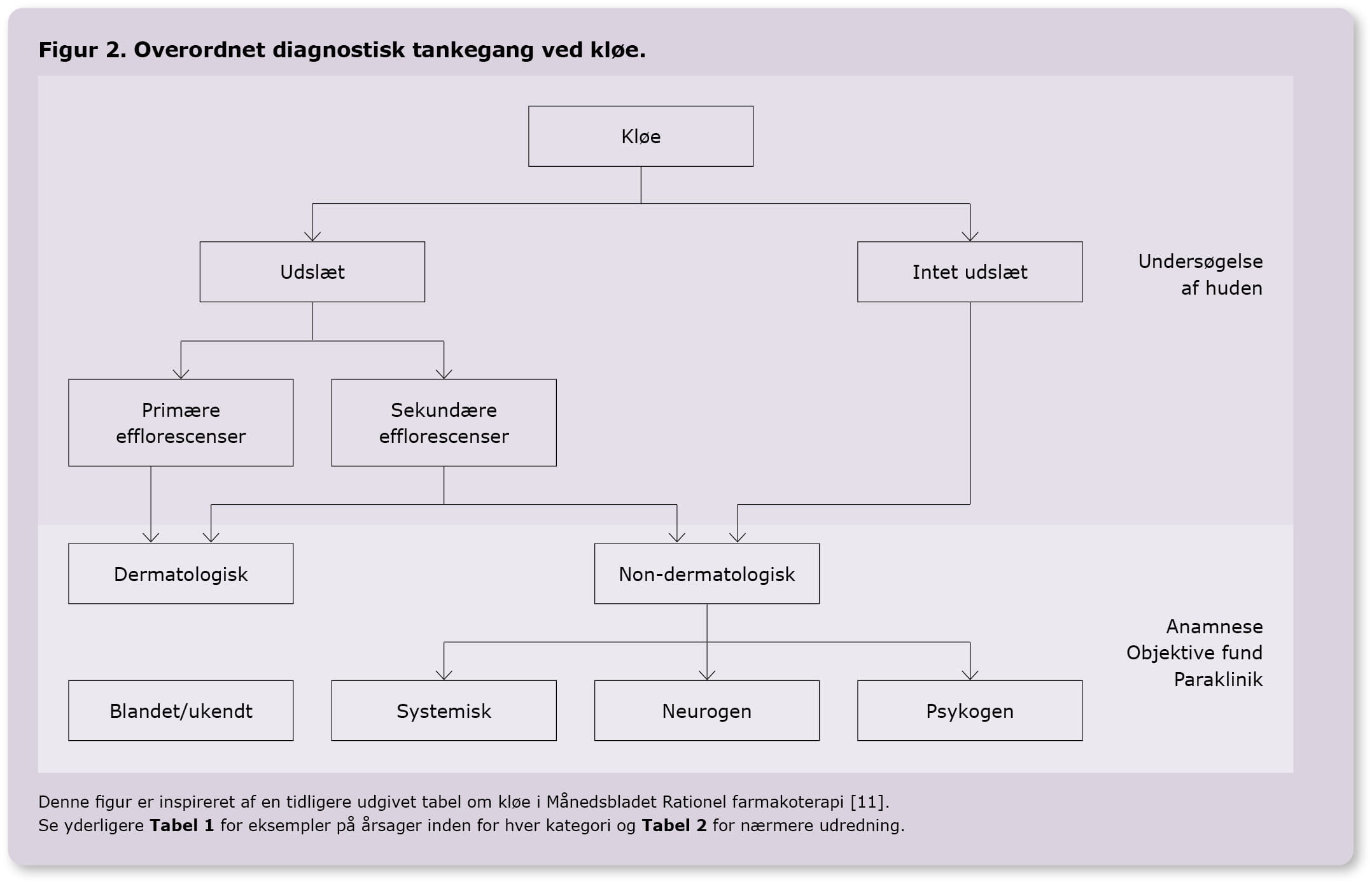
Undersøgelse af huden er et vigtigt redskab. Primære efflorescenser indikerer egentlig hudlidelse. Ved sekundære efflorescenser kan der være tale om systemisk, neurologisk eller psykogen kløe, men de kan også skyldes en »skjult« hudlidelse, fx tør hud eller fnat. Se figur 2 [11].
Ved kløe uden nogen former for hudforandringer er der tale om non-dermatologiske årsager. Groft sagt dækker kløe uden primære efflorescenser oftere over potentielt alvorlige systemiske tilstande. Særligt ved ældre patienter og behandlingsrefraktær kløe bør lægen overveje, om der er en bagvedliggende systemisk årsag. Ved kronisk kløe, hvor årsagen er uklar, anbefales en indledende bred biokemisk screening for at afdække eventuel systemisk årsag. Dette kan suppleres med mere målrettede specialiserede tests afhængigt af mistanke, hvilket ofte vil foregå efter den initiale screening i samråd med eller efter henvisning til det relevante speciale.
Ved lokaliseret kløe kan der være tale om neurogen årsag såsom post-herpetisk kløe efter herpes zoster. Ved kløe grundet tumor, absces eller -infarkt i centralnervesystemet er kløen typisk kontralateral til læsionen og ledsaget af andre neurologiske udfald.
Det er vigtigt at overveje, om kløen kan være multifaktoriel. Fx kan patienter i dialyse have kløe relateret til både deres nyresygdom, men også grundet sekundær hyperparathyroidisme og bivirkninger til eksempelvis heparin.
I nogle tilfælde finder man ikke den underliggende årsag, men da systemisk sygdom kan manifestere sig efter kløedebut, bør lægen følge op på udredningen. I Tabel 2 er oplistet forslag til diagnostisk tilgang til patienter med kløe [6, 9].
Medikamentelt udløst kløe
Medikamentelt udløst kløe tilhører kategorien »systemiske årsager« [12] og optræder ofte uden primære eller sekundære efflorescenser. Der findes en lang række lægemidler, der har kløe som bivirkning, se liste over potentielle lægemidler her f.eks. Nogle af de hyppigste er: allopurinol, amiodaron, ACE-hæmmere, østrogener, thiazider, opioider (inkl. codein), simvastatin, diverse misbrugsstoffer (kokain, opiater, amfetamin), kemoterapi og diverse antibiotika [13]. Lægen bør altid gennemgå patientens medicinliste og bivirkningsprofilerne for at identificere, om patienten får potentielt kløefremkaldende lægemidler samt vurdere, om der er en sandsynlig tidsmæssig sammenhæng mellem opståen af kløe og brug af det lægemiddel, der er mistanke til. Typisk vil medikamentelt udløst kløe vise sig kort efter introduktion af lægemidlet, og endelig vil kløen forsvinde ved seponering af lægemidlet (inden for ca. fire uger). I litteraturen er det dog beskrevet, at der kan opstå medikamentelt udløst kløe fra lægemidler introduceret for op til 12 måneder før debut af kløe [6].
Behandling
Da årsagerne til kløe er mangfoldige, kan der ikke opstilles en generel behandlingsvejledning. Behandlingen retter sig mod den tilgrundliggende årsag, når denne kan findes. Behandling rettet mod den tilgrundliggende årsag ligger dog uden for dette månedsblads rammer.
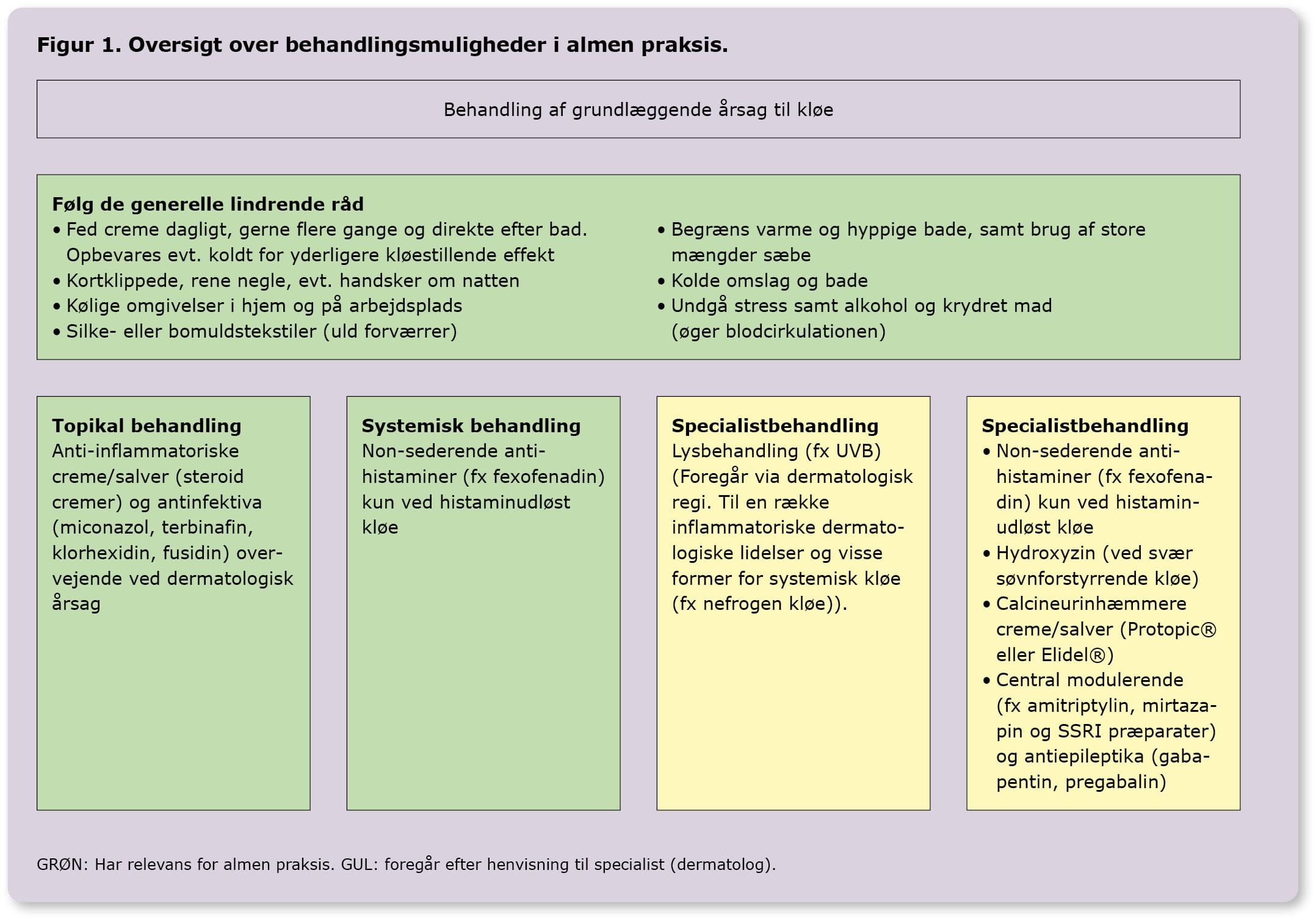
Behandling herudover kan overordnet inddeles i forebyggende/lindrende behandling, topikal behandling, lysbehandling og systemisk behandling. Grundet sparsom evidens på området er aktiv kløestillende behandling ofte off-label behandling. Figur 1 viser godkendte behandlinger, der vurderes at være relevante i almen praksis med fokus på den lindrende behandling.
Forebyggende behandling fremgår af Figur 1. Hudpleje er vigtig ved alle former for kløe, da tørhed er en forværrende faktor, der vedligeholder kløe-krads-cyklus. Brug af fugtighedscreme kan i denne sammenhæng ikke understreges nok. Her anbefales en fed creme med en fedtprocent på minimum 70%. Herudover er særligt carbamidholdige cremer fugtgivende og direkte kløestillende. Cremer indeholdende kampfer og menthol kan også virke kløestillende. Denne hjemmeside giver et godt overblik over, hvilke cremer der findes og deres fedtindhold.
Topikal behandling med anti-inflammatoriske cremer/salver, herunder lokalt virkende glukokortikoider (styrke afhænger af bl.a. alder og anatomisk område) eller calcineurinhæmmere (Protopic® og Elidel®), er indiceret, når den tilgrundliggende årsag er en dermatologisk lidelse, fx atopisk dermatitis, psoriasis eller andre inflammatoriske hudlidelser. Behandling med Protopic® og Elidel® anbefales initieret af læger med erfaring i diagnosticering af atopisk dermatitis, som lægemidlerne er godkendt til. Derfor vurderes disse lægemidler ikke initialt at skulle opstartes i almen praksis. Ved kutane infektioner kan topikale antiinfektiva alene eller i kombination med topikalt glukokortikoid være indiceret, fx miconazol ved Candida species eller terbinafin ved dermatofytose, samt chlorhexidinsæbe/-creme ved bakterielle infektioner (eventuelt fusidincreme/-salve, som andetvalg efter chlorhexidin er forsøgt).
Lysbehandling med smal-/bredspektret UVB, UVA1 og PUVA foregår udelukkende i dermatologisk regi og anvendes ved en række inflammatoriske dermatologiske lidelser, men også ved flere former for systemisk kløe (fx nefrogen og hæmatologisk kløe).
Systemisk behandling kan være nødvendig. De non-sederende antihistaminer (fx fexofenadin) har alene plads i behandling af histaminudløst kløe herunder kronisk urticaria. Ved behandling af urticaria med antihistaminer anvendes ofte store doser, der typisk vil blive opstartet i specialist-regi. Der anvendes fx tablet fexofenadin 180 mg i off-label-doser på op til fire gange dagligt. Det sederende antihistamin hydroxyzin kan bruges til natten ved svær søvnforstyrrende kløe, hvor der samtidig er angst og indre uro, men det har en alvorlig bivirkningsprofil (herunder trafikfarlighed), og har i øvrigt en meget stærk antikolinerg effekt [14]. Dette begrænser dets brug, og det anbefales derfor specielt ikke til ældre.
Der findes en række lægemidler, der anvendes til central modulering af kløe, herunder tricyckliske anti-depressiva (doxepin, amitriptylin), SSRI og andre antidepressiva (sertralin, paroxetin, mirtazapin), antihistaminer og antiepileptika (promethazin, gabapentin og pregabalin). Disse lægemidler kan bruges til symptomatisk behandling af kløe, men vurderes som udgangspunkt ikke at være relevante for almen praksis, da udredning og opstart bør foregå i specialistregi.
Endelig findes der en lang række systemiske behandlinger målrettet dermatologiske tilstande (fx methotrexat, azathioprin, ciclosporin, dapson og neotigason) og intern medicinske sygdomme (fx ursodeoxycholsyre og rifampicin ved intrahepatisk kolestatisk hudkløe), som heller ikke vurderes at være relevante for almen praksis.
Ved psykogen kløe er behandlingen ofte udfordret af manglende sygdomsindsigt hos patienten. Behandlingen bør så vidt mulig være multidisciplinær, og her er det vigtigt at have et tæt samarbejde med psykiatrien (såfremt patienten samtykker), da behandlingen kan inkludere adfærdsterapi og psykofarmaka.
Kløe hos ældre
Tør hud er den hyppigste årsag til kløe hos ældre. Lindrende behandling med optimering af hudpleje er at anbefale ved alle former for kløe, da tørhed er en forværrende faktor, der vedligeholder kløe-krads-cyklus (Figur 1). Antihistaminer vurderes ikke at have en plads i behandling af kløe hos ældre, medmindre der er tale om urticaria. Årsagen hertil er, at brug af antihistamin hos ældre medfører en større risiko for bivirkninger og interagerer med øvrig medicin.
Referencer
- Roh YS, Choi J, Sutaria N, Kwatra SG. Itch: Epidemiology, clinical presentation, and diagnostic workup. J Am Acad Dermatol. 2022;86(1):1-14.
- Ständer S, Schäfer I, Phan NQ et al. Prevalence of chronic pruritus in Germany: results of a cross-sectional study in a sample working population of 11,730. Dermatology. 2010;221(3)229-35.
- Dalgard F, Svensson A, Holm JØ, Sundby J. Self-reported skin morbidity among adults: associations with quality of life and general health in a Norwegian survey. J Investig Dermatol Symp Proc. 2004;9(2):120-5.
- Pereira MP, Kremer AE, Mettang T, Ständer S. Chronic pruritus in the absence of skin disease: pathophysiology, diagnosis and treatment. Am J Clin Dermatol. 2016;17(4):337-48.
- Jean L Bolognia. Dermatology. Second edition. Elsevier, 2008.
- Weisshaar E, Szepietowski JC, Dalgard FJ et al. European S2k Guideline on Chronic Pruritus. Acta Derm Venereol. 2019;99(5):469-506.
- Kremer A, Mettang T, Weisshaar E. Non-dermatological challenges of chronic itch. Acta Derm Venereol. 2020;100(2):adv00025.
- Ständer S, Weisshaar E, Mettang T et al. Clinical classification of itch: a position paper of the International Forum for the Study of Itch. Acta Derm Venereol. 2009;87(4):291-4.
- Ständer S. Pruritus and Prurigo. I: Braun-Falco’s Dermatology. Springer, 202:1-17.
- Namer B. Age related changes in human C-fiber function. Neurosci Lett. 2010;470(3):185-7.
- Sundhedsstyrelsen. Behandling af kløe. https://www.sst.dk/da/udgivelser/2018/rationel-farmakoterapi-5-2018/behandling-af-kløe [henvist 29. marts 2022].
- Pruritus: Etiology and patient evaluation - UpToDate. https://www.uptodate.com/contents/pruritus-etiology-and-patient-evaluation?search=pruritus&source=search_result&selectedTitle=1~150&usage_type=default&display_rank=1 [henvist 29. marts 2022].
- Drug-induced pruritus | DermNet NZ. https://dermnetnz.org/topics/drug-induced-pruritus [henvist 3. august 2022].
- Sundhedsstyrelsen. Antikolinerge lægemidler. https://www.sst.dk/da/Viden/Laegemidler/Rationel-Farmakoterapi/Medicingennemgang/Antikolinerge-laegemidler [henvist 12. maj 2022].