Seksuelt overførte infektioner - udredning og behandling
Artikel fra Rationel Farmakoterapi 5, 2017
) Dermato-venerologisk Afdeling, Bispebjerg Hospital
Generelt om seksuelt overførbare infektioner
Generelt om seksuelt overførbare infektioner
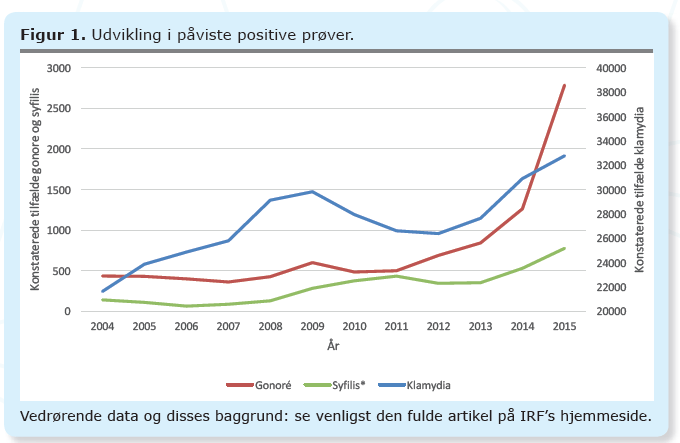
Siden 2004 er der sket en kraftig stigning i antallet af registrerede seksuelt overførte infektioner (SOI) som gonorré, klamydia og syfilis (se Figur 1). De faktiske tal er utvivlsomt højere, da mange ikke bliver testet. Stigningen er set efter introduktionen af den antiretrovirale hiv-medicin i 1996 og kan ses som et udtryk for ubeskyttet sex. En undersøgelse fra Sex & Samfund i 2015 viste, at 37% af de 15-19-årige og 56% af de 20-24-årige ikke ville afbryde et begyndende samleje, hvis de var sammen med en ny partner og ikke havde kondom (1). En undersøgelse fra 2010 blandt 180.000 mænd-der-har-sex-med-mænd (MSM) i Europa viste, at 67% havde haft sex med en eller flere non-steady partnere i det sidste halve år, hvoraf 39% havde haft ubeskyttet analsex (2). Der er således fortsat et stort behov for en præventiv indsats omkring brug af kondom i både det heteroseksuelle og det homoseksuelle miljø.
Anamnese
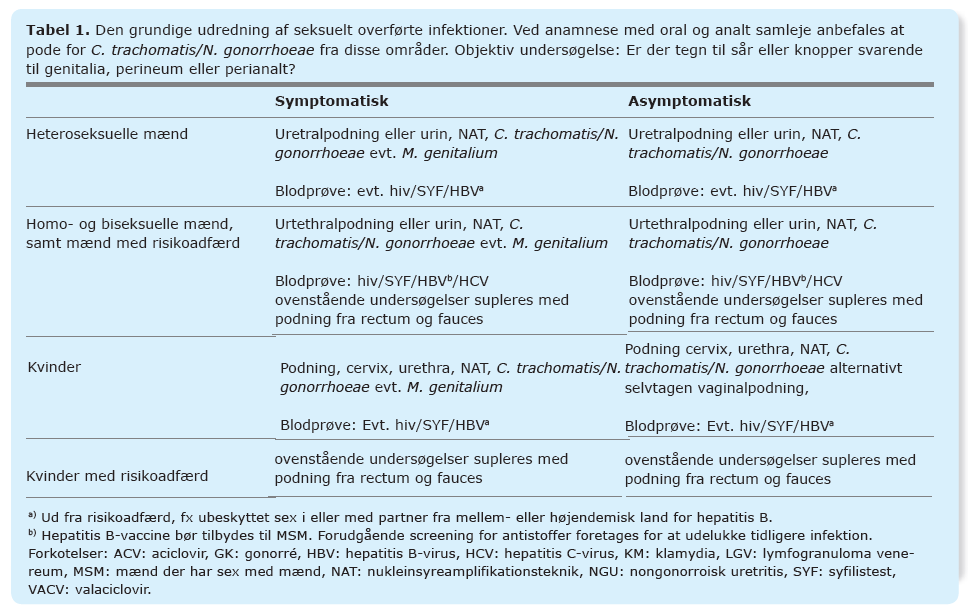
Ved udredning af SOI foretages anamnese og risikostratificering for at beslutte, hvilke prøver der er relevante i den givne situation. Der bør spørges ind til:
- sidste ubeskyttede samleje
- antal partnere, fx i det sidste halve år
- partneres nationalitet
- seksuel orientering
- nylig antibiotikakur, der kan påvirke testresultaterne
- seksuel risikoadfærd (swingermiljøer, pornoindustri, prostitution)
- ubeskyttet sex med lokalbefolkning i/fra højendemiske lande for SOI
- tidligere SOI for at afdække allerede kendt hiv-infektion, hepatitis eller tidligere syfilissmitte.
Seksuelt overførte infektioner, der giver udflåd og dysuri
I det følgende beskrives de enkelte SOI. Vedrørende inkubationstid, behandling og problemer etc. henvises primært til tabellerne.
Gonorré
Gonorré (GK) forårsages af Neisseria gonorrhoeae. Blandt opgjorte GK-tilfælde i 2015 var 59% hos mænd (4). N. gonorrhoeae forårsager dysuri og udflåd, der oftest er purulent, men infektionen er asymptomatisk hos ca. 50% af kvinderne og under 10% af mændene (5). N. gonorrhoeae kan også findes i rectum og fauces – oftest uden symptomer. Komplicerede forløb for GK kan være konjunktivitis, salpingitis og epididymitis. Meget sjældent opstår dissemineret infektion med spredning til fx led.
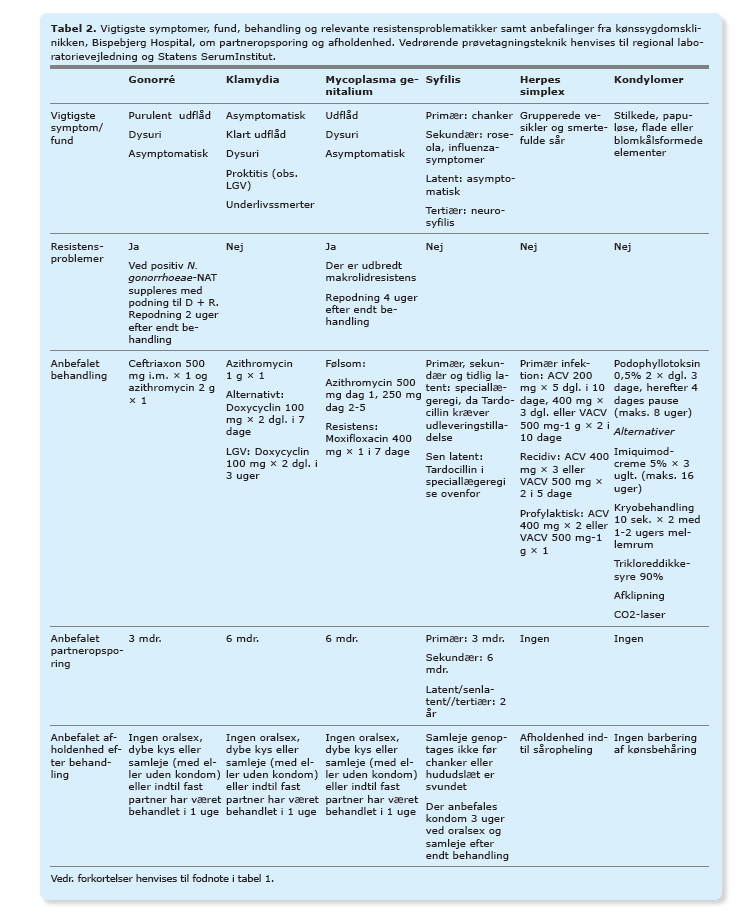
Vedrørende behandling og partneropsporing, se Tabel 2. Der er hyppigt fluorquinolonresistens, og denne behandling bør derfor kun gives, når der foreligger resistensbestemmelse. Kompliceret GK, fx sværere salpingitis eller dissemineret infektion: indlæggelse til længerevarende intravenøs behandling med ceftriaxon i høje doser (5).
Nongonorroisk uretritis/cervicitis
Den hyppigste årsag er klamydia. Andre årsager er Mycoplasma genitalium samt Trichomonas vaginalis (3). Sidstnævnte er særdeles hyppig på verdensplan, men sjælden i Danmark og behandles kun kort i denne oversigt.
Klamydia
Klamydia (KM) skyldes Chlamydia trachomatis serovar D-K. KM-tilfældene i 2015 fordelte sig med 40% mænd og 60% kvinder, oftest i aldersgruppen 15-29 år (6).
Inkubationstid: 5-21 døgn. 75-90% af kvinder og 50% af mænd har asymptomatiske infektioner (7). Udflåddet ved KM er oftest klart, tilstanden kan kompliceres med salpingitis og epididymitis. C. trachomatis kan ligeledes medføre konjunktivitis og i sjældne tilfælde den reaktive tilstand morbus Reiter eller reaktiv artritis.
Ved påvist C. trachomatis rektalt skal der altid foretages yderligere udredning for C. trachomatis serovar L1-L3, der giver lymfogranuloma venereum (LGV). LGV kan ved rektal infektion miskendes som inflammatorisk tarmsyndrom, der kan forsinke diagnosen. LGV ses hyppigst hos hiv-positive MSM (8).
Vedrørende behandling og partneropsporing, se Tabel 2. Specielt ved rektal KM anbefales behandling med tablet doxycyclin 100 mg × 2 i syv dage, indtil LGV-svar foreligger (7).
Mycoplasma genitalium
M. genitalium ligner symptomatisk KM og kan give både uretritis og cervicitis. Hos mænd med nongonorroisk uretritis (NGU) udgør M. genitalium 10-35% (9,10). Hos en patient med vedvarende NGU eller nongonorroisk cervicitis, hvor undersøgelse for C. trachomatis er negativ, suppleres udredning med undersøgelse for M. genitalium fra urethra og cervix. Vedrørende behandling, se Tabel 2.
Azithromycinresistens for M. genitalium i Danmark er ca. 40%, formentlig pga. den udbredte anvendelse af 1 g azithromycin ved NGU før prøvesvar (11). Det er derfor vigtigt, at man ved NGU vælger tablet doxycyclin 100 mg × 2 i syv dage, hvis prøvesvar ikke foreligger.
Diagnostik
C. trachomatis, N. gonorrhoeae og M. genitalium påvises ved nukleinsyreamplifikationsteknik (NAT), se Tabel 1. Særligt ved GK: Såfremt der konstateres N. gonorrhoeae fra én slimhindelokalisation, anbefales podning til NAT fra øvrige slimhinder, uanset symptomer. Herudover suppleres med dyrkning og resistens (D + R) for N. gonorrhoeae. NAT er mere følsom for N. gonorrhoeae end D + R, hvorfor D + R aldrig bør stå alene i diagnostisk øjemed. Der kontrolleres med NAT for N. gonorrhoeae to uger efter endt behandling, for M. genitalium fire uger efter behandling, men ikke rutinemæssigt efter behandling ved C. trachomatis (12).
Trichomonas vaginalis
T. vaginalis er den hyppigste nonvirale SOI på verdensplan (13), men er sjælden i Danmark (14). Den kan give uretritis, vaginitis og cervicitis med et skummende, grønligt ildelugtende udflåd. Kvinder med T. vaginalis er typisk ældre end kvinder med KM eller GK (14). Kan påvises ved fasekontrastmikroskopi eller NAT-undersøgelse. Behandling: tablet metronidazol 2 g som engangsdosis alternativt 500 mg × 2 i syv dage.
Sygdomme, der giver anogenitale sår
De hyppigste SOI i Danmark, der giver sår, er herpes genitalis efterfulgt af syfilis. Sjældnere årsager er LGV og ulcus molle (Haemophilus ducreyi).
Syfilis
Syfilis skyldes spirokæten Treponema pallidum. Blandt de nyligt erhvervede tilfælde af syfilis (primær, sekundær, tidligt latent stadie) fra 2015 fandtes 705 (91%) af tilfældene hos mænd og 72 (9%) hos kvinder (15). Sygdommen er i Danmark fortsat hyppigst blandt MSM (16).
Ved sår på genitalier samt hududslæt (mukokutane læsioner), lokal eller generaliseret lymfeknudesvulst og subfebrilia hos seksuelt aktive personer, og især MSM samt personer med rejseaktivitet til lande, hvor infektionen er hyppigt forekommende fx Cuba og Brasilien, skal man være opmærksom på at undersøge personen med syfilisserologi og T. pallidum-NAT fra sår (se Tabel 1).
Inkubationstiden er 9-90 dage. Chankeret, der er ses i primærstadiet opdages ikke altid, hvis det er lokaliseret i vagina eller i rektum. Der kan findes lokal lymfeglandelsvulst, som initialt kan være ensidig (17). Chankeren svinder spontant i løbet af 3-6 uger. Ca. 90% får symptomer i sekundærstadiet i form af hududslæt, eller mukokutane læsioner, der kan ligeledes være influenzalignende symptomer samt universel lymfeknudesvulst (16). Involvering af håndflader og fodsåler er karakteristisk. De kliniske manifestationer i sekundærstadiet varer fra uger til måneder, og indenfor de første to år kan der, såfremt tilstanden er ubehandlet, opstå recidivudbrud (16).
Det latente stadie er defineret ved positiv syfilisserologi i fravær af symptomer eller objektive fund, og inddeles i tidlig latent syfilis (erhvervet indenfor det sidste år) og i sen latent syfilis (erhvervet mere end et år forud herfor). Kan smittetidspunktet ikke fastlægges i det latente stadium, betegnes det "latent syfilis af ukendt varighed" og behandles som sen latent syfilis (17).
Tertiærstadiet: Ubehandlet syfilis vil hos ca. 1/3 af patienterne efter en årrække udvikle sensyfilistiske symptomer fra huden, knoglerne, CNS eller indre organer, specielt hjertet og de store kar.
Neurosyfilis opstår ved invasion af TP i cerebrospinalvæsken og kan manifestere sig i en tidlig og sen form. Særligt skal symptomer som ændret hørelse eller syn samt meningealia ved positiv syfilisserologi give anledning til henvisning til udredning med lumbalpunktur (16).
Chanker kan diagnosticeres ved påvisning af TP ved mørkefeltsmikroskopi, TP-PCR podning til SSI eller biopsi fra sår. Serologisk findes non-treponemale metoder (Wassermanns reaktion (WR) og Rapid Plasma Reagin test (RPR)) samt treponemale metoder (18). Det er de non-treponemale antistoffer, man måler behandlingsrespons på, idet RPR skal være faldet 4 fold et halvt år efter behandling.
Sygdommen behandles mest rationelt i speciallægeregi, da det foreslåede behandlingspræparat ikke er markedsført i Danmark, og hver behandler skal søge om udleveringstilladelse.
Behandling af syfilis, se Tabel 2. Det er de nontreponemale antistoffer, fx Rapid Plasma Reagin (RPR)-test, man måler behandlingsrespons på 3, 6 og 12 mdr. efter behandling, idet RPR skal være faldet firefold efter et halvt år.
Tertiær syfilis: skal behandles på relevant specialafdeling. 6-12 timer efter antibiotikabehandlingen kan der opstå en febril tilstand (17), hyppigst i de tidlige stadier af syfilis.
Vedrørende partneropsporing, se Tabel 2. Der kan foretages partnerbehandling til faste seksualpartnere og ellers tilbydes udvidet syfilisserologisk undersøgelse, fx en gang månedligt, indtil der er gået 3 mdr. efter sidste ubeskyttede samleje (16). Der anbefales seksuel afholdenhed tre uger efter endt antibiotisk behandling og indtil opheling/svind af hudsymptomer.
Herpes genitalis
Herpes genitalis skyldes herpes simplex-virus type 1 og type 2. Inkubationstid: 5-7 dage. Primærudbruddet er karakteriseret ved et papulovesikuløst udslæt, der overgår i sårdannelse. Patienten oplever brænden og svie i området. Der er ofte almensymptomer. Det primære udbrud varer ubehandlet 2-4 uger. Senere kan opstå reaktivering med ny sårdannelse eller asymptomatisk udskillelse (19). Recidivudbrud varer typisk 5-10 dage (20,21). Tilstanden kan kompliceres af postherpetiske smerter og sekundær infektion. Vedrørende diagnostik: PCR-test fra sår eller vesikelvæske.
Behandling: se Tabel 2. Der skal altid benyttes systemisk behandling pga. manglende effekt af topisk behandling.
Primært udbrud: Behandlingen skal startes i løbet af de første fem dage efter udbruddet, eller så længe nye blærer dannes. Er helingen ikke indtruffet efter ti dage, bør den forlænges indtil heling.
Recidivudbrud: se Tabel 2.
Profylaktisk behandling: Hos patienter med hyppige og smertefulde recidiver, ≥ 6 om året, kan kontinuerlig behandling med aciclovir eller valaciclovir reducere virusudskillelse fra slimhinder med 70-80% (21). Behandlingen bør revurderes, evt. pauseres efter et år.
Der skal være en særlig opmærksomhed ved mistanke om primær infektion hos gravide tæt på termin, da IgM-antistoffer ikke passerer placenta, og barnet derved har en højere risiko for smitte i forbindelse med fødslen (21).
Kondylomer
Der er generelt ikke behov for supplerende diagnostik, da det er en klinisk diagnose, men screening for andre SOI bør overvejes. Ved tvivlstilfælde eller behandlingsresistens kan biopsi sikre diagnosen. Eddikesyreapplikation er for uspecifik og anbefales ikke.
Kondylombehandling kan foregå som hjemmebehandling og som klinikbehandling. Alle behandlinger er forbundet med bivirkninger som brænden/svie, risiko for sårdannelse, cikatricedannelse eller hypopigmentering (22).
Ved hjemmebehandlinger bør podophyllotoksin forsøges som førstevalg. Magistrelt fremstillet Podofyllin sprit. er mutagent og teratogent og derfor ikke egnet.
Podophyllotoksin creme 0,15% (Wartec®) kan med fordel bruges til kondylomer perianalt og på vulva, se Tabel 2 (26). Ved enkelttilskudsansøgning til imiquimod-creme 5% skal dokumenteres, at anden behandling ikke har haft tilstrækkelig effekt. Imiquimod bør ikke bruges under graviditet (teratogent).
Klinikbehandlinger
Kryobehandling: se Tabel 2. Efter 8-12 behandlinger med en uges intervaller uden fremgang bør der skiftes til anden behandling.
Der kan også behandles med trikloreddikkesyre 90%, CO2-laser og afklipning – typisk på specialafdeling.
Man bør overveje henvisning til relevant speciale ved kondylomer vaginalt, analt eller uretralt, samt ved manglende fremgang ved ovenstående behandlinger. Partneropsporing er vanskelig, da tidspunkt for HPV-smitte ikke kan placeres, men partner(e) kan informeres om at rette henvendelse ved symptomer. Der bruges aktuelt en divalent HPV-vaccine i børnevaccinationsprogrammet, der ikke beskytter mod kondylomer, og som kun tilbydes piger (27).
Vaccinen gives optimalt, men ikke kun, inden første ubeskyttede samleje.
Korrespondance
Referencer
- Lomholdt M. Usikker sex: 20-24 årige tager flere chancer end 15-19 årige. Unge og sikker sex . 2015. Sex og samfund.
- EMIS-2010 the european men-who-have-sex-with-med internet survey (findings from 38 countries). 2013. European Centre for Disease Prevention and Control.
- Yarbrough ML, Burnham CA. The ABCs of STIs: An Update on Sexually Transmitted Infections. Clin Chem 2016 Jun;62(6):811-23.
- Cowan S, Espenhein L, Hoffmann S. Gonoré 2015. EPI-NYT . 21-9-2016. Statens serum institut.
- Bignell C, Unemo M. 2012 European guideline on the diagnosis and treatment of gonorrhoea in adults. Int J STD AIDS 2013 Feb;24(2):85-92.
- Hoffmann S, Espenhein L, Kähler J. Klamydia 2015. EPI-NYT 35. 24-9-2016. Statens Serum Institut.
- Lanjouw E, Ouburg S, de Vries HJ, Stary A, Radcliffe K, Unemo M. 2015 European guideline on the management of Chlamydia trachomatis infections. Int J STD AIDS 2016 Apr;27(5):333-48.
- de Vries HJ, Zingoni A, Kreuter A, Moi H, White JA. 2013 European guideline on the management of lymphogranuloma venereum. J Eur Acad Dermatol Venereol 2015 Jan;29(1):1-6.
- Jensen JS, Cusini M, Gomberg M, Moi H. 2016 European guideline on Mycoplasma genitalium infections. J Eur Acad Dermatol Venereol 2016 Oct;30(10):1650-6.
- Taylor-Robinson D, Jensen JS. Mycoplasma genitalium: from Chrysalis to multicolored butterfly. Clin Microbiol Rev 2011 Jul;24(3):498-514.
- Salado-Rasmussen K, Jensen JS. Mycoplasma genitalium testing pattern and macrolide resistance: a Danish nationwide retrospective survey. Clin Infect Dis 2014 Jul 1;59(1):24-30.
- Sundhedsstyrelsen. Anbefaling om forebyggelse, diagnose og behandling af seksuelt overførbare infektioner. 2015
- World Health Organizaton (WHO): Report on global sexually transmitted infection surveillance 2015; p.3
- Dragsted DM, Farholt S, Lind I. Occurrence of trichomoniasis in women in Denmark, 1967-1997. Sex Transm Dis. 2001;28(6):326-9.
- Pedersen RM, Rasmussen LD, Nielsen NH. Syfilis 2015. EPI-NYT . 7-9-2016. Statens Serum Institut.
- Janier M, Hegyi V, Dupin N, Unemo M, Tiplica GS, Potocnik M, et al. 2014 European guideline on the management of syphilis. J Eur Acad Dermatol Venereol 2014 Dec;28(12):1581-93.
- Larsen HK, Ibler KS, Ibsen HHW, Kofoed K, Lomholt HB, Halkier-Sørensen.L, et al. Syfilis guideline. 2012. Dansk Dermatologisk Selskab.
- Virus og Mikrobiologisk Specialdiagnostik Serologi SL. Standard Test Syfilis (screen) (R-nr. 320). 11-12-2015. Statens serums institut.
- Patel R, Alderson S, Geretti A, Nilsen A, Foley E, Lautenschlager S, et al. European guideline for the management of genital herpes, 2010. Int J STD AIDS 2011 Jan;22(1):1-0.
- Gnann JW, Jr., Whitley RJ. CLINICAL PRACTICE. Genital Herpes. N Engl J Med 2016 Aug 18;375(7):666-74.
- Gupta R, Warren T, Wald A. Genital herpes. Lancet 2007 Dec 22;370(9605):2127-37.
- Workowski KA, Bolan GA. Sexually transmitted diseases treatment guidelines, 2015. MMWR Recomm Rep 2015 Jun 5;64(RR-03):1-137.
- Lacey CJ, Woodhall SC, Wikstrom A, Ross J. 2012 European guideline for the management of anogenital warts. J Eur Acad Dermatol Venereol 2013 Mar;27(3):e263-e270.
- Mortensen GL, Larsen HK. The quality of life of patients with genital warts: a qualitative study. BMC Public Health 2010 Mar 7;10:113.
- Woodhall S, Ramsey T, Cai C, Crouch S, Jit M, Birks Y, et al. Estimation of the impact of genital warts on health-related quality of life. Sex Transm Infect 2008 Jun;84(3):161-6.
- Yan J, Chen SL, Wang HN, Wu TX. Meta-analysis of 5% imiquimod and 0.5% podophyllotoxin in the treatment of condylomata acuminata. Dermatology 2006;213(3):218-23.
- Human papillomavirus vaccine (Gardasil). 11-5-2016. Statens Serum Institut.